
产科危机真的来了吗?

上海红房子医院提供“剖宫产陪伴服务”,体现人文关怀。

麻醉科医生正在准备椎管内麻醉的分娩镇痛术。摄影/应琛

仁济医院产科主任张羽(右二)在查房。摄影/应琛

上海红房子医院产科每周组织开展危重孕产妇急救实战演练。
新生儿数字的变化,是产科调整的大环境和导火索,却不是唯一的因素。
记者|应琛
在产科工作了32年的王治洁望着空荡荡的产房,回忆起了2012年科室最忙碌的情形:那个时候可能同时能有七八个待产妇,但产床只有6张,虽然听起来不是很规范,但真的有人在推床上就生了。如果某个夜班没有一台剖宫产手术,她都会觉得不正常。
王治洁是上海市第八人民医院妇产科主任,可以说见证了医院产科的整个发展历程。从过去的“一床难求”逐渐变得“门可罗雀”,再到如今16张床位都住不满,王治洁略显无奈。
2016年,二孩政策全面实施,这一年,中国迎来了1867万个新生儿;2023年,出生人口的统计数字是902万,不到2016年的一半。
面对出生人口的持续下跌,一个显著迹象是医院产科关停、调整的公告频出。今年1月,广州中医药大学金沙洲医院发出了产科停诊通知;2月,浙江江山市中医院宣布不再开展产科分娩业务。2022年以来,江浙皖桂等多个省份的医院暂停或取消分娩服务,仅媒体报道的就超过了10家。一些私立医院也悄然停止了产科服务。
迷茫和焦虑在产科人中间蔓延。2月底,上海市第一妇婴保健院主任医师段涛发文呼吁“救救产科”,引起诸多产科医生共鸣。有一位干了20多年的产科主任甚至哭诉,她所在医院的产科关了,她爱产科,也只会做产科,不知道自己能转到哪里去。
“如果再不改变现状……产科整个学科可能真的就会出现塌方了。”段涛写下了那篇《救救产科》的长文。产科,这一古老的学科,似乎正在经历“漫长的冬天”。
冰火两重天
上海市第八人民医院的家化产房内,麻醉科医生正在熟练地准备开展椎管内麻醉的分娩镇痛术,也就是人们熟知的“无痛分娩”。
产床前,胎心监护仪上的波浪曲线有规律地跳动着。麻醉医生帮助产妇预先摆好体位——侧卧,头和腿尽量贴近躯干,使后背尽量蜷缩,保持不动。待背部全面消毒铺无菌单后,麻醉医生根据体表骨骼定位,选择打针部位。操作完成后,医生会留置一根塑料导管,尾端放置于产妇头端,方便后续加药。
“这里是家庭化产房。与以往传统的分娩模式不同,产妇从入院待产到分娩后出院,都可以在这里完成。我们的产科专家、新生儿科医生、麻醉科医生、助产士等专业团队,全程为产妇分娩保驾护航。当然,准爸爸可以在旁陪伴分娩。”王治洁向《新民周刊》记者介绍着如今产科整洁温馨的环境,以及“星级”服务。随即,她话锋一转:“今天我们医院就这一个待产的。”
实际上,经历了2016年的生育小高峰后,第二年全国的分娩量就已经开始下降。之后,每年以10%左右的速度下跌。王治洁明显感到“闲”下来,是在2019年之后。
“近10年来,我们医院的分娩量其实每年都在下滑,2012年龙年是最高的,每天的分娩量有10多个,有时候一天会有10台剖宫产手术。床位也是每天都在快速周转。”王治洁告诉记者,八院的产科床位在最高峰时曾达上百张,“2019年开始减床位,到现在仅剩下16张,是历史最低,但也住不满。我们现在每个月的分娩量只有两位数。段涛教授文章里提到的产科现状,确实是我们正在面临的现实,讲得很清楚”。
疫情结束,生育回归常态,加上中国人对龙年生肖的喜爱,在2024年确实带动了一波生育潮。但到底能带动多少,王治洁并不乐观。
“现在的生育主力90后、00后,对于生肖属相其实没有老一辈那么在意了。”王治洁解释道,“各家医院回升的趋势可能也不太一样。因为分娩量不高,就容易存在虹吸现象。那些医疗口碑、服务能力等在老百姓心目中认可度比较高的三级医院,比如红房子、一妇婴等,就容易吸引更多的孕产妇。对二级专科医院或者二级综合性医院来说,生存压力还是比较大的。尤其在徐汇区,区内产院很多,不仅有三甲综合、三甲专科,还有民办医疗机构,竞争是相当激烈的。”
事实也确实如此,知名头部产院的分娩量在今年一季度明显上升。复旦大学附属妇产科医院(红房子医院)统计显示,今年第一季度,医院的分娩量已经比去年同期增长了15%左右,位列上海市分娩量第三。
三甲综合性医院比较有特色的产科同样紧俏。上海交通大学医学院附属仁济医院产科主任张羽表示,和去年同期比,今年一季度仁济医院的分娩量上升了55%,在浦东新区的综合医院里,分娩量排名第一。
系统性的困境
“吸气屏住,坚持坚持!”
“再来再来再来,棒的!”
“已经看到宝宝的头发了。”
……
今年以来,仁济东院的分娩室从早到晚一派忙碌的景象。仁济东院产房护士长阮玲欢清楚地记得,4月30日一个晚上就接产了6个急诊入院的产妇,当班的产科医护从晚上8点一直忙到了第二天早上8点。
“除了急诊,我们产科医护肯定是最忙的,晚上不睡觉也是常有的事,不断地在收病人,分娩、手术等。”阮玲欢告诉《新民周刊》。
对于这个24小时不眠的科室来说,不论分娩量多少,产科都至少要配包括产科医生、麻醉医生、新生儿科医生和助产士在内的多人团队。这就意味着,产科是一个颇耗费人力的科室。
分娩量下降后,产科的运营压力进一步凸显。
一方面,产科产生的经济效益不够高。产科收费标准低可以说是一个存在很久的历史问题。当初在制定接生价格时,需要考虑到的是平均的支付能力。直到现在,八院剖宫产的收费仅为1060元,顺产更是只收取640元。在三甲医院这个费用稍微高一点。
“比起剖宫产,顺产对于医务人员来说其实更累。顺产主要靠产妇自主用力,我们要在旁边指导。生孩子不是像电视里演的那样嘣一下就生出来了,从规律宫缩产程开始,到宫口慢慢打开,一般初产妇可能要经历10多个小时。”阮玲欢介绍说,助产士需要全程陪伴在产妇身边,认真观察胎心和宫缩的变化,用鼓励的话语缓解产妇的焦虑,“一旦发生意外,守在一旁的医生就会马上处置”。
而对于产科医生来说,其收入一定程度和收费挂钩。不涨价,产科医生的收入就上不去,很难留住人;但涨价了,老百姓不满意,本来大家就不愿意生,价格再往上提,就更不愿意生了。这就是一个悖论。
另一方面,产科的绩效考核也是一个系统性的困境。
对于以保障母婴安全为第一准则、鼓励顺产的产科,如果预防做得好,并发症就少,不需要手术。
因此,对于公立综合性医院的院长来说,每天就会算这样一笔账——产科的收费这么低,成本这么高,绩效考核会拉低医院整体的数据,风险还这么大……从各项指标来看,开设产科貌似都不“划算”。
“孕产妇生孩子遵循就近原则。如果周围5到10公里内都没有一家产院,是存在安全隐患的。”王治洁坦言,但上海不存在这样的问题,每个区域的医疗资源都挺丰富,“如果区域内产科很多,但其本身做得又不是特别前列,各方面的发展都有难度,那综合评估后确实有可能会关掉。像我们区域内就我一家区级产科,所以不可能关。既然不关,那我们一定要想办法把产科做好”。
可见,新生儿数字的变化,是产科调整的大环境和导火索,却不是唯一的因素。
高龄与高危增多
担忧之外,也有另一种声音。
“产科关停并没有想象中那么可怕。”复旦大学附属妇产科医院产科顾问程海东教授在接受《新民周刊》采访时表示,全面两孩政策实施前,不少数据机构预测,和过去相比,开放后第一年新增的出生人口至少超过200万,且未来几年出生人口将保持增长态势。
尽管2016年最终只比2015年增加了131万新生人口,但那时大部分医院产科床位已经处于紧缺状态,为了迎接全面二胎,解决“建档难”和“一床难求”的问题,2016年下半年,原国家卫计委要求,在县级医院新增产科床位8.9万张,三级医院可以将特需病房调整成普通病房增加床位,同时争取在“十三五”时期,增加产科医生和助产士14万名。
“当时,很多综合性医院开了产科,还有很多民营医院也纷纷开了产科,觉得产科投入少,只要把环境弄好,服务做好,就可以赚钱了。”程海东直言,现在关掉的产科里可能有一部分本来就是那个时候无序、盲目扩张的,“优胜劣汰,每个行业都是一样的”。
与此同时,“关停产科”的说法也不严谨,因为产科有包括但不限于分娩接产的多项服务,医院宣告停诊的大多只针对“分娩服务”,而门诊产检、产后康复等服务大多保留;相比之下,直接停止所有产科业务的医院是少数。
经历过独生子女政策时代的生育低谷,以及由此带来的上一波产科萎缩潮,程海东显得很淡定。她强调,产科作为一种公益属性极强的公共服务保障,不是一门生意,“是为国家人口生育兜底的”。当下,产科人更要守住这份职业操守,正视现状积极应对,考虑如何把产科做得更好、更强,“产科的业务量是减少的,但对我们工作的要求会更高”。
事实上,对“头部产科”而言,变革早就开始。
从业30年,复旦大学附属妇产科医院副院长顾蔚蓉注意到近年来临床上的一个现象:伴随低生育率的出现,临床上高龄产妇(年龄35岁以上)比例在明显增加,合并症的风险也在不断地增加。
据红房子医院最新统计显示:35岁以上高龄孕妇在医院建卡数量中占到28%—30%。而在2011年,这一比例大概在11%,这意味着10多年来几乎翻了不止一番。
而今年以来,红房子医院的建卡产妇中,属于风险人群的高达92%,创历史新高。要确保这些高龄产妇能够安度孕期、顺利生产,对产科的专业性提出了更高的要求。
“譬如高血压、糖尿病、心脏疾病、免疫系统疾病等,高龄孕产妇更容易出现这一系列合并症,这类人即使没有怀孕也存在疾病风险,一旦怀孕,她们在早产、流产方面的概率更高。而很多合并症的出现,预示着孕期健康管理特别重要。”顾蔚蓉告诉《新民周刊》记者,正因为高龄产妇比例增多,不确定风险因素增加了,很多问题不单单是产科医生可以独立解决的,越来越多地需要其他科室,甚至是其他综合性医院医生的帮助,包括内分泌科、风湿免疫科、辅助生殖科、肿瘤科等;而对于产科医生来说,能及时识别产妇孕期的风险是最重要的。
据了解,上海早在2007年左右就建立了覆盖全市的危重孕产妇救治体系,目前已有包括仁济医院、新华医院、第一人民医院、第六人民医院、公共卫生中心等在内的7家三甲综合性医院成为危重孕产妇会诊抢救中心,保证全市区域内一旦发生危重孕产妇,都有团队24小时待命,提供高效会诊抢救医疗。
在仁济医院东院产科重症病房,记者见到了怀孕30周的小吴。因患有心脏病,小吴在社区医院建小卡时,医生建议她到仁济医院做评估。据仁济医院产科主任张羽介绍,小吴是妊娠合并非梗阻性肥厚性心肌病,室性早搏,且伴有先兆早产。目前,因左心室舒张功能减退,伴有宫缩,小吴正住院保胎治疗中,“目前病情稳定”。
在张羽看来,仁济医院之所以能在全上海分娩量下降11%的2023年,反而上升了19%,正是基于多年来仁济高危产科在上海的知名度,“每年上海有一半左右的危重症孕产妇都是在我们医院会诊抢救的”。仁济医院有几个优势学科,包括妊娠合并心脏病、高血压、复发性流产、肾病、免疫系统疾病等,“像患有这些疾病的孕产妇都会慕名而来,还有一些则是在外院会诊时直接转过来的。我们的特点就是要把这些合并症管理好”。
根据今年初国务院发展研究中心最新发布的《中国发展报告2023》显示,出生率延续降低水平将主导中国人口变化的长期趋势,预计未来年度出生人口约每十年下一个百万台阶。
“对产科来说,‘僧多粥少’的局面短期内不可能逆转,未来三甲医院间的‘内卷’势必将更为激烈。”顾蔚蓉表示。
路在何方?
3月27日,《国家卫生健康委办公厅关于加强助产服务管理的通知》发布,为产科服务调整划定底线和规范的同时,更对提高助产服务质量提出了新要求。
高龄孕产妇比例增长之外,顾蔚蓉表示,孕产妇对产科及孕产体验的期待更加多元,对产科软硬件的要求都更高了。挖掘产妇的需求,找到新增长点,亦是产科的重点任务。
眼下,不少医院的产科都通过整合全院医疗资源,将产科服务线延长,大力提升住院环境等,在保障安全的前提下,提高孕产妇的分娩体验。
以红房子医院为例,早在2020年4月,红房子医院就推出了LDR(一体化)产房,即集待产(Labor)、生产(Delivery)、产后康复(Recovery)三位一体的家庭化产房,让生产环境既像家里一样舒适,又能有先进医疗技术的保障。
龙年春节刚过,红房子妇产科医院“卓尔天使”产科特需门诊正式开业,为孕妈们提供280天全方位、全周期、个性化的VIP孕期健康管理服务;4月,黄浦院区全新升级的产科楼启用,为孕产妇提供了宽敞明亮、布局合理、分区齐全的崭新产房、新生儿室和病房。
当然,更重要的是,产科要留住年轻人。
即使是做得不错的三甲综合医院的产科,相对每年新进医生的总数,最终定在产科的人这两年其实也不多。尤其是那些优秀毕业生,很多不愿意做产科,压力大、挣钱少,是一个很现实的问题。
复旦大学附属妇产科医院产儿部副主任、住培基地教学主任徐焕在接受《新民周刊》采访时表示,一名优秀的产科医生既要有扎实的基本功,心理素质还要过硬,在面对突发情况时,要临危不乱,有清晰的抢救思路;当然,还要有相当的体力,因此培养周期至少在10年以上。
而分娩量减少带来的另一个很严峻的问题是,产科新人能接触到的临床案例也在急剧萎缩。为此,越来越多的医院开始采取模拟实训的方式,让产科医生更好地掌握传统的助产技术。
“我们每年都会送年轻的医生去上级单位进行培训进修,这是一个很好的补充方式。”王治洁表示,医院很早就开始注重人才培养,“这支队伍是一定要存在的”。
“哪怕是很正常的孕妇生孩子,也有可能发生产后大出血、羊水栓塞、子宫破裂、脐带脱垂、胎儿宫内窘迫,更不要说那些有内外科合并症的高危孕妇了。”徐焕补充道,为进一步提高产科医护的急诊急救能力,建立通畅、高效的院内急救通道,红房子医院产科每周还会组织开展危重孕产妇急救实战演练,“每个院区有固定的6组值班医生,组员基本是不换的,这样可以保证整个团队默契度的提高”。
在仁济医院内,今年刚刚获批成为上海市唯一的一家危重孕产妇救治实训中心。张羽告诉记者,“以后仁济可能会参与全市产科医生的培训,除了我们自己的医生外,还要对全市其他医院的医护进行危重孕产妇救治培训”。
“产科的技术一定要留下来,我们这一代产科人必须托底。这无关考核,无关收入。”程海东表示。

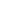 放大
放大 上一版
上一版